膵臓部分切除後の糖尿病発症の違い
今日は糖尿病内科医のクリニックで定期的な診察でした。
昨年の11月頃から空腹時の血糖値が徐々に上がってきて、最近は200mg/dLを超えることもしばしばあります。本来は130mm/dL以下が望ましいのですが、膵体部・膵尾部を切除している患者としては、これまでが良すぎたのでしょう。
主治医とのやり取り
「膵頭部しか残っていないあなたの膵臓が、これまで必死で頑張ってきたのでしょうが、手術後15年になります。アマリールやシュアポストなどで、食後にインスリンを出すよう強制をしてきたのですが、これ以上鞭打ってもインスリンは出せませんよと、そんな状態になったのかもしれませんね。」
私、「メトホルミンはまだ使用したことがないのですが?」
先生「メトホルミンは高齢者には慎重に投与する必要があります。腎機能肝機能が悪化する恐れが高いからです。」
結局はこれまでの持効型のインスリンを1ないし2単位増量する。3食前にシュアポストを服用し、食後の血糖値をより頻繁に測定する。これでもうしばらく様子を見ることになりました。
これで効果が出なければ、毎食即効型のインスリンを注射することになります。まあね、膵臓を全摘した方は、術後からこれをやっているのでしょうから、私にもできないことはないでしょう。
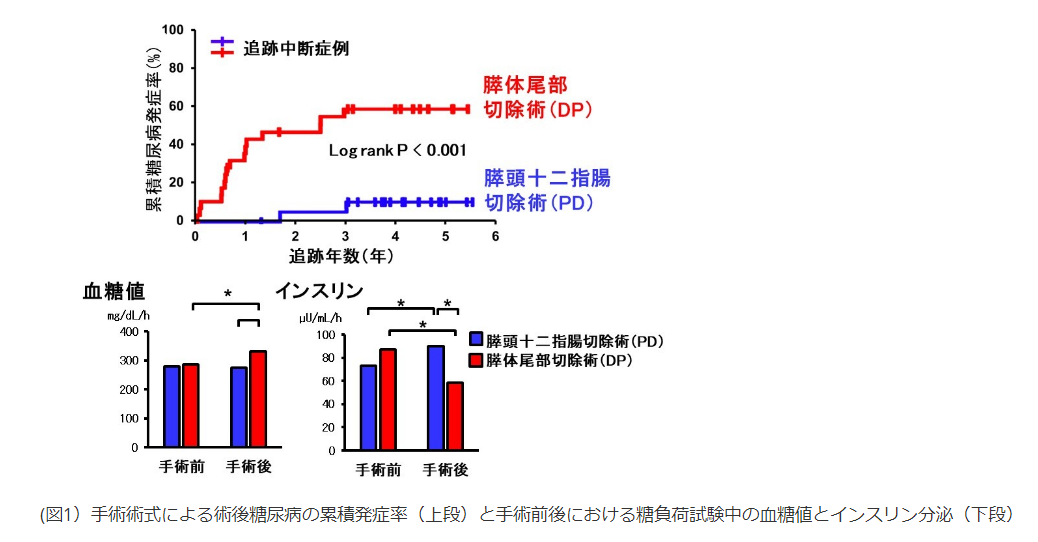
↓こちらの研究によると、膵体膵尾部切除をした患者は、膵頭十二指腸切除術をした患者よりも糖尿病発症割合が非常に高いのですね。しかし私の場合は膵体膵尾部切除ですが、術後7年目頃まではインスリンも必要ありませんでした。その点はラッキーだったと思います。
膵頭十二指腸切除術(PD)患者は、膵体膵尾部切除術(DP)患者よりも糖尿病発症割合が著しく低い
九州大学大学院医学研究院の小川佳宏教授らの研究グループによると、膵臓の部分切除後、膵頭十二指腸切除術をした患者よりも、膵体部・膵尾部を切除した患者の方が糖尿病になりやすい、との研究論文が発表されています。
糖尿病発症率の違い
- 膵頭十二指腸切除術(PD)では、近位小腸のバイパス手術により腸内環境が著しく変化し、GLP-1分泌の増加に伴ってインスリン分泌が増加するため、術後糖尿病の発症率は低くなる。
- 膵体尾部切除術(DP)では、切除膵臓において内分泌細胞の可塑性増大を伴う膵島の腫大がある場合、インスリン分泌が低下して術後糖尿病の発症率が高くなる。
- 本研究では、2型糖尿病を発症しておらず、慢性膵炎や膵臓癌ではない患者を対象としました。(膵癌患者が対象ではない!)
- PDを受けた患者は、DPを受けた患者より術後糖尿病の発症率が著しく低いことを見出しました(図1)。
- 又、2つの術式では膵臓切除量が同程度であるにもかかわらず、PDを受けた患者では術後にインスリン分泌が増加していることが明らかになりました(図1)。
- 次にPDではどのような要因が術後耐糖能に影響するのかを検討しました。その結果、
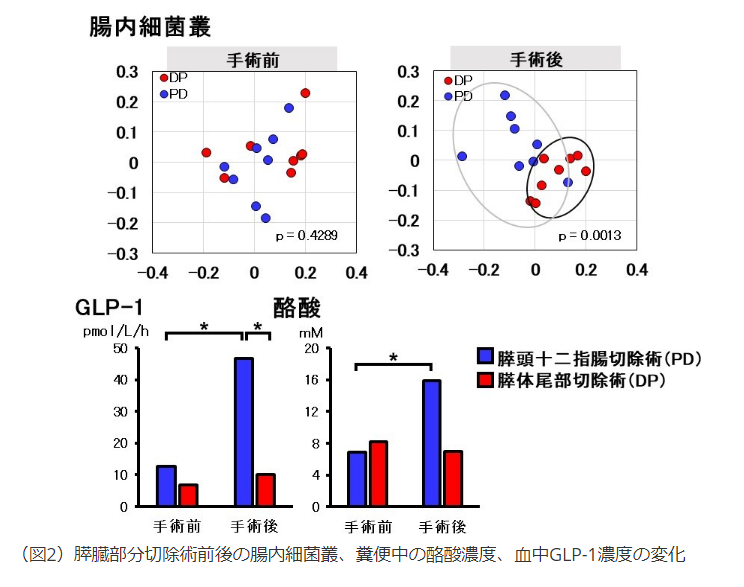
- PDを受けた患者の腸内では術後に腸内細菌叢に著しい変化を生じること、短鎖脂肪酸の一つである酪酸の濃度とともに腸管内分泌ホルモンであるglucagon like peptide-1(GLP-1)(注3)の分泌が増加することを発見しました(図2)。
- 糞便中の酪酸(注4)とGLP-1の分泌には正の相関関係が認められ、PDを受けた患者におけるGLP-1分泌の増加は腸内の酪酸の増加による可能性が示唆されました。
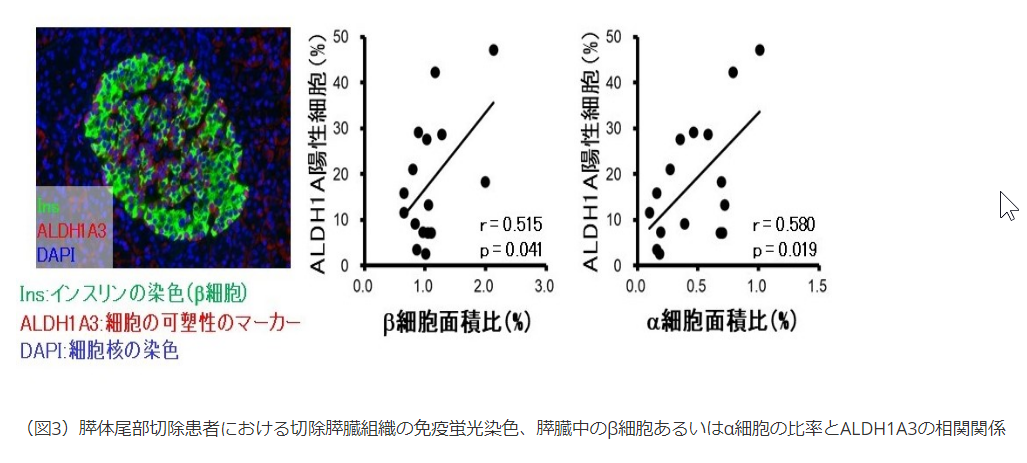
- 一方、DPを受けた患者では、膵島(注5)のインスリンを分泌するβ細胞あるいはグルカゴンを分泌するα細胞の膵臓に占める面積が大きい患者が術後に糖尿病を発症しやすいことを見出しました。
- 更に、β細胞やα細胞の膵臓に占める面積と膵臓内分泌細胞の可塑性(注6)のマーカーであるアルデヒド脱水素酵素1A3(ALDH1A3)(注7)の発現に正の相関関係があることを発見しました(図3)。
加齢による影響もあるのでしょうから、「糖尿病患者」を受け入れて、付き合っていくしかないですね。