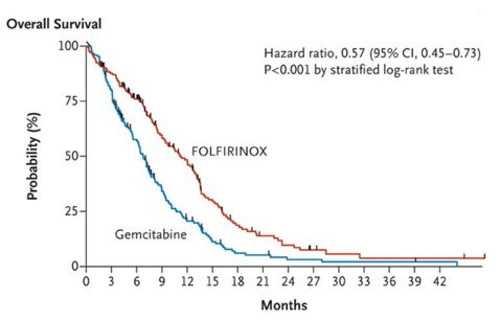
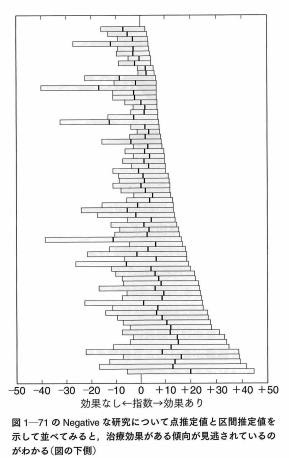
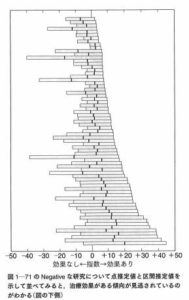
エビデンスだけでがん治療ができるのか?(6)
がんの外科医であり、胃がんで余命半年を告知された西村元一さんは、
がんの遺伝子構造は一人一人異なり、一つとして同じがんはありません。だから治療法も人それぞれ違う。「これが絶対」という治療法はないのです。
がん治療は選択肢を間違うと、やり直しがききません。大事なのは医師が病気と治療法の選択肢について患者に正確に伝えること、そして患者自身も正しい情報を集めること。医師が示した選択肢の中から、自分にふさわしい治療法を患者が選び、納得して治療を受けることが大切です。
と、ご自身の治療戦略を考える基本を示しています。
がんは遺伝子の異常が積み重なって起きる病気です。同じ腫瘍の中でも、細胞ごとに遺伝子の異常の状態は異なっています。膵臓がんと一括りに言っても、患者によって遺伝子の異常の状態は異なるので、別の病気だとも言えます。
最近の遺伝子解析技術が進歩し、遺伝子情報に基づいた個別化治療の研究も進んでいます。遺伝子を解析することで、抗がん剤が効きやすいかどうかが事前に分かるようになってきました。米国ではこのように遺伝子情報に基づいた個別化治療をPrecision medicine(高精度医療)と呼び、オバマ大統領がこの治療を国として推進していくというメッセージを出しています。
エビデンスの最上層に位置するランダム化比較試験(RCT)は、比較する患者集団が「似通った集団」であることが前提となっています。そして、試験結果(生存期間など)に影響を与える因子が”平均的”に等しいと仮定しています。これらの因子としては、年齢、重症度、環境や遺伝的因子が含まれます。
しかし、がんの遺伝子の損傷が、ヒトによって異なるのなら、この前提が成り立たなくなります。個別化医療を進めるためには、臨床試験の新しいパラダイムが必要となってくるのです。
「個別化医療」と仰々しくいわずとも、現場の医療はすべてにおいて個別化医療です。75歳で高血圧のAさんは、肝機能も悪く、認知症も進んでいる。Aさんに血圧降下剤を処方するべきかどうか。膵臓がんですい臓を切除した患者の血糖値管理目標はどうあるべきで、DPP-4阻害剤は処方すべきかどうか。これらにガイドラインは答えてくれません。
[wpap service=”with” type=”detail” id=”4832706551″ title=”命をあずける医者えらび―医療はことばに始まり、ことばで終わる”]
地域で終末医療に関わっている鈴木央先生は、『命をあずける医者えらび―医療はことばに始まり、ことばで終わる』に、こう書かれています。
医学は「物語」を必要としません。医学を科学的に研究するためには患者さん一人ひとりの人格は押し殺され、ひとつのデータとして扱われます。もちろんそうでなければ、自然科学となりえないのですが、これが医療の現場にもあてはまると考えている医者は少なくありません。最近医者の間では、「エビデンス・ベイスド・メディシン(EBM)」という考え方がはやっています。患者さんの治療にあたっては、効果があることを科学的に実証された治療法を用いなさいという考え方です。当然と言えば当然です。しかし、この考え方だけでは、医療の現場は動かないと思うのです。
医学と医療の違い
医療における医者の役割は、医学の知識を用いて、患者さんと相談しながら治療を行っていくことであると私は考えています。患者さんはもちろんそれぞれの「物語」を抱えています。これを無視して医学的な論理だけで治療を行ってもうまくいくわけがありません。
例えばAという薬は80%の患者さんに効果があるということが実証されています。医者は自分の患者さんにAという薬を用いて治療をしました。残念ながら効果はありませんでした。ところが、ここから先は「エビデンス・ベイスド・メディシン」は何も教えてくれません。残り20%の人のことは基本的に考えていないからです。しかし、医療という現場には厳然として「Aという薬に効果がなかった患者さん」が存在し、対応を求めているのです。
もちろん別の治療法が存在し、これらを行うことによってある程度の効果が得られるかもしれません。その治療法を行っても、効果がなかったとき、その患者さんの心のケアはどうすればよいのでしょう。医学は何も答えてくれません。
標準治療やガイドラインだけでは、医療の現場は動かないし、患者の希望に添うことも難しいのです。
「ガイドラインは重要視しない」と明言する医師もいます。
UMSオンコロジークリニックの植松稔医師です。
[wpap service=”with” type=”detail” id=”4847060571″ title=”抗がん剤治療のうそ ~乳がんをケーススタディとして~ (ワニブックスPLUS新書)”]
植松先生は『抗がん剤治療のうそ』で、臨床試験の「クロスオーバー試験」という性質を巧みに利用して、抗がん剤は急いで使う必要もないし、ほとんどの患者には効果がない、ことをわかりやすく説明しています。
あなたのがんはあなただけのがん。遺伝子の違う他人のデータで作ったガイドラインに縛られる必要はありません。
大腸がんにせよ、乳がんにせよ、その他のがんにせよ、病名は同じでも、実は同じ病気の人など一人もいないからです。
もう少し正確にいうと、ひとり一人のがん細胞の遺伝子は、その一部分が違っている可能性が高いからです。薬が効きやすいかどうか、転移しやすい性質を持っているかどうか、すべてがん細胞の遺伝子で決まるわけですが、現代の医学では複雑な遺伝子の仕組みの解明には、まだまだ遠く及びません。
マスコミなどからの情報を聞いていると、ずいぶん分かってきたような錯覚に陥りますが、本当は緒についたところで、ごく一部分がわかってきただけです。そして、たぶん今後何十年経っても、本当に解明されることなどないだろうと思います。
本当は遺伝子の一部分がまったく違う別の病気なのに、大腸がん、乳がん、肺がん、胃がん、食道がん、肝がんなどと一つにまとめてしまうから、同じ治療の結果がずいぶんと異なるわけです。けれども、そうではなくて、実はひとり一人のがんはみんな遺伝子が少しずつ違う別の病気なのだということに気づけば、同じ病名で同じ治療を受けても、その結果がまったく異なったところで、むしろ当然なことと理解できるはずです。ガイドラインというのは一定のグループの患者さんたちを一まとめにして、同一の治療方針を当てはめようとする行為ですが、ある人にとって望ましい治療法が別の人にとっては不適切である、ということが現実にはたくさん起きています。
そして、それは上述のように、がん細胞の遺伝子が様々であることに起因していると気がつけば、むしろ当然の結果だと考えられます。だから、ガイドラインに個々の患者さんを当てはめるような発想は、そもそも理にかなっていないのです。ひとり一人の体調や病状をできるだけ正確に把握して、ひとり一人の人生観や希望を聞いて、そこからそれに見合った治療方法を組み立てていく。
ガイドラインは尊重するけれども縛られない。でなければ、個々の患者のがんの特徴にあった治療はできないし、良い結果も得られないのだと思います。